- Detalles
-
Categoría padre: Nuestros Artículos
-
Categoría: Protocolos de la Unidad Oftalmológica
-
Escrito por Guillermo Martín Carretero
-
Visitas: 10673
|
 PROTOCOLO DE LA U.G.C. PROTOCOLO DE LA U.G.C.
 
PROTOCOLOS DE ATENCION AL PACIENTE SUBSIDIARIO DE QUERATOPLASTIA
|
|
La queratoplastia es la sustitución de la córnea enferma por un injerto donante, que puede ser de varios tipos:
1.- heteroinjertos, de especie animal diferente al hombre, hoy día abandonados por la gran diferencia antigénica
2.- homoinjertos, de seres humanos diferentes
3.- autoinjertos, trasladando la córnea de su situación original en el mismo individuo.
Los criterios de intervención son:
- ópticos
- reconstructivos
- terapéuticos
- refractivos
- cosméticos
La frecuencia de las patologías corneales en las que se realiza la queratoplastia penetrante (QP) varia según el nivel sociosanitario de los paises.
En los paises en vías de desarrollo predominan los leucomas cicatriciales, así, en la India, la patología más frecuente por la que se practica QP son las cicatrices corneales vascularizadas (66%), secundarias principalmente a queratitis microbianas y queratitis herpéticas, seguida del fracaso endotelial en ojos afáquicos y pseudofáquicos.
En los paises desarrollados las principales indicaciones han cambiado en frecuencia en las últimas décadas, ascendiendo el reinjerto por fracaso del transplante corneal previo, que se ha convertido en la actualidad en la indicación más frecuente de QP, y la distrofia endotelial de Fuchs. Le siguen: queratopatia bullosa afáquica/pseudofáquica, queratocono y queratitis viral, que han descendido en porcentaje a lo largo de los últimos 20 años.
Los procedimientos diagnósticos prequirúrgicos necesarios son:
- Historia personal y familiar
- Agudeza Visual
- Reflejos pupilares
- Estado palpebral
- Estado humectación corneal
- Diagnóstico biomicroscópico de la patología corneal
+ tamaño
+ localización
+ vascularización
- Evaluación del segmento anterior
+ inflamación activa
+ sinequias periféricas anteriores
+ anormalidades de iris
+ lente intraocular
+ catarata
- Tensión ocular
- Oftalmoscopía ó ecografía
Esta técnica es, hoy día, la única alternativa para determinades enfermedades corneales, y por tanto no existen otras opciones médicas o quirúrgicas.
|
|
A.- Selección de donantes
Se excluyen:
1.1.- Enfermedades sistémicas: (el coordinador de transplantes descartará los donantes que hayan padecido alguna incompatible con el transplante), aplicando los siguientes criterios generales específicos de selección del donante de córnea:
– Edad hasta 65 años (1-65 años): Se excluye edad inferior a un año.
– Se descartan concretamente HIV y hepatitis B “positivos”.
– Se descartan donantes que han sufrido comas profundos con más de 10 días de duración o estancias en UCI de más de 7 d.
– Se excluyen los donantes caquécticos.
– Diabetes mellitus incontrolable, con afección ocular secundaria.
– Hipertensión arterial severa con repercusión sistémica.
– Enfermedad del colágeno y otras enfermedades sistémicas.
1.2.- Criterios oculares: tumores oculares, queratitis, escleritis, uveitis, retinitis, pterigium que afecte los 8 mm centrales, queratocono, queratoglobo, cirugía previa (córnea, catarata, filtrante o implantes de lente intraocular, se excluyen las córneas con heridas locales o con conjuntivitis, cirugía ocular previa o infección vírica actual, tambien se escluirán córneas sometidas a IQ por miopía. Si podrán ser donantes aquéllos fotocoagulados con laser Argón, o sometidos a una trabeculoplastia laser).
Las extracciones anatómicas procedentes de donantes, para la posterior práctica de trasplantes de córnea, estan coordinadas por el Equipo de Transplantes del hospital que forma parte de la Organización Nacional de Trasplantes.
La Comisión de Transplantes hospitalaria vela por el cumplimiento de la normativa que regula las actividades relativas a la utilización de tejidos humanos (BOE del 23 de marzo de 1996).
Equipo oftalmológico extractor del Hospital Torrecárdenas
Responsable
El equipo extractor está formado por el oftalmólogo de guardia y será asistido por el equipo de quirófano designado por la Comisión de Transplantes hospitalaria.
Disponibilidad
Todos los días del año durante las 24 horas del día.
Lugar de extracción
– Quirófano designado del Hospital Torrecárdenas.
Personal y material disponible
a) Personal: un oftalmólogo de guardia del Equipo de la Unidad de extracción de Globos Oculares del hospital.
b) Instrumental: bleforostato, cuchillete de Beaver® de 15, tijeras corneales, porta-agujas, tijeras de Wescott y sutura atraumática.
c) Material: Ampollas de suero B.S.S., ampollas de viscoelastico, Solución de Povidona Iodada para el lavado ocular, dos frascos porta-corneas herméticos y equipo de cirujano estéril.
d) Conservación: Solución para acoger la córnea (un frasco de Optisol®).
Conducta a seguir en la extracción de globos oculares: protocolo de extracción:
Extracción y preparación del injerto
a) Sacar el medio de conservación del frigorífico 2 h. antes de la extracción.
b) Se utilizará el material quirúrgico estéril que se encuentra en la caja esteril de enucleación.
c) Se procede al lavado exaustivo con suero fisiológico estéril y lavado con solución de Povidona Iodada al 10% durante 2 minutos. posteriormente se aclara con suero fisiológico estéril durante 30-60 segundos.
d) Se practica paracentesis limbica a XII horas y llenado de la cámara anterior con viscoelástico.
e) Con tijeras corneales se recorta el boton corneal un anillo escleral de 3mm, excepto en la zona de la paracentesis, que nos servirá para localizar posteriormente las XII horas de la córnea donante. Se lava la pieza con suero B.S.S.
f) Se coloca cuidadosamente la pieza en el frasco portacórneas se rellena con la solución conservante (Optisol®)y se cierra herméticamente. Se le pega etiqueta indicando nombre, fecha-hora de la estracción y lateralidad (Ojo derecho - ojo izquierdo).
g) En un segundo tiempo y siempre antes de proceder a la implantación, se valorará la calidad y viabilidad de la córnea donada mediante estudio bio-microscópico.
h) Los recipientes con las corneas se guardarán en la nevera de nuestro quirófano a 4ºC.
i) Una vez consultada la lista de espera para transplantes de cornea de nuestro hospital se procede a programar la implantación. Si no hubiera ningún paciente candidato a la cirugía, se remitirán a otro centro por el Coordinador de transplantes del Hospital.
Mantenimiento del donante de córnea
– Mantener la oclusión fisiológica de los ojos. Fijar los párpados en oclusión, con cinta adhesiva transparente, o mediante sutura camuflada por las pestañas, procurando ocluir totalmente el globo ocular y mantener el aspecto estético del donante.
|
Ingreso y Tratamiento previo
En general, se ingresará al paciente unas horas antes de la cirugía, realizándose el siguiente tratamiento:
1.- Colirio antibiótico: ciprofloxacino cada 15 minutos una hora antes de la cirugía.
2.- Si es una queratoplastia simple: Pilocarpina 2% colirio cada 5 minutos, 3 veces, una hora antes de la cirugía.
3.- Si es cirugía combinada con catarata, no poner pilocarpina, sino dilatar con fenilefrina y ciclopléjico cada 5 minutos, 3 veces una hora antes de la cirugía.
4.- Inyección intramuscular de cefalosporina de 3ª generación (Primafén 1 gr.) previa a la cirugía, si existe alergia a los ß lactámicos, usar gentamicina 80 mg.
5.- En pacientes con infección herpética Aciclovir oral, 400mg cada 12 horas, desde el mismo día de la intervención.
6.- Urbasón de 40 mg.
7.-En pacientes con córneas de alto riesgo: Inmunosupresores: el fármaco de elección en la actualidad es el micofenolato de mofetilo (MMF), a dosis de 1 gr. cada 12 horas, que se puede usar sólo o en combinación con la Ciclosporina A. Se comienza si es posible prevío a la cirugía.
|
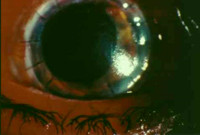
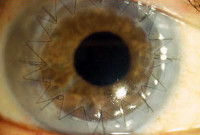 .. ..
1.-Tipo de Anestesia: El implante del injerto se puede llevar a cabo mediante anestesia local o general.
2.- Selección del diámetro del trépano. Normalmente se utilizan de 7.5 a 8 mm., con algunas excepciones: se seleccionan diámetros menores en niños o cuando existen alteraciones del segmento anterior ocular periférico; así mismo, se eligen diámetros mayores en reinjertos (con transplantes de córnea previos) y adelgazamientos corneales (queratocono).
3.- Marcaje. Se marca el sitio con el trepano superficialmente, tambien se puede marcar los radios corneales con violeta de Genciana.
4.- Preparación del botón donante: Dejamos al enfermo y nos ocupamos de la córnea donante, que estaba previamente almacenada en un medio adecuado. Se corta el botón a implantar con un trepano habitualmente 0.2 a 0.5 mm. mayor que el elegido para el receptor, cortándolo desde el lado del endotelio, cubriéndolo con alguno de los medios de conservación. El anillo corneoescleral que sobra se envía a laboratorio para cultivo (aerobios, anaerobios y hongos).
5.- Excisión de la córnea receptora. Se centra el trepano elegido y se profundiza el corte hasta un 75- 80 % del espesor. Existen varios tipos de trepanos, el que se usa actualmente es el de vacío de Hessburg-Barron. A continuación se entra en cámara anterior con un terminal de Beaver, se inyecta viscoelástico y se completa la excisión del botón con tijeras de córnea (este botón se guarda hasta finalizar la intervención por si ocurriera algo con el botón donante. No debe usarse cauterio, si sangra la herida, usar esponjas mojadas en fenilefrina al 2.5 %.
6.- Valoración del cristalino del receptor. El paso siguiente depende si el enfermo tiene o no catarata, o bien si es afáquico.
* Queratoplastia penetrante simple. La córnea donante se transfiere al ojo sobre una cama de viscoelástico y se sutura.
* Cirugía combinada queratoplastia y catarata. la pupila debe estar dilatada preoperatoriamente, practicándose una extracción extracapsular del cristalino con implante de LIO, y a continuación se sutura la córnea donante.
* Queratoplastia en afáquicos y pseudofáquicos. Si existe vítreo en cámara anterior debe realizarse una vitrectomía. Igualmente, si tenía implantada una LIO en cámara anterior , esta debe de quitarse. En todos estos casos debe de usarse el anillo de Flieringa para evitar el colapso escleral (el anillo también debe de usarse en niños, por la mayor elasticidad del globo).
7.- Sutura del injerto. Se completa la cirugía con la sutura del injerto, para la cual existen distintas técnicas a decidir por el cirujano.
  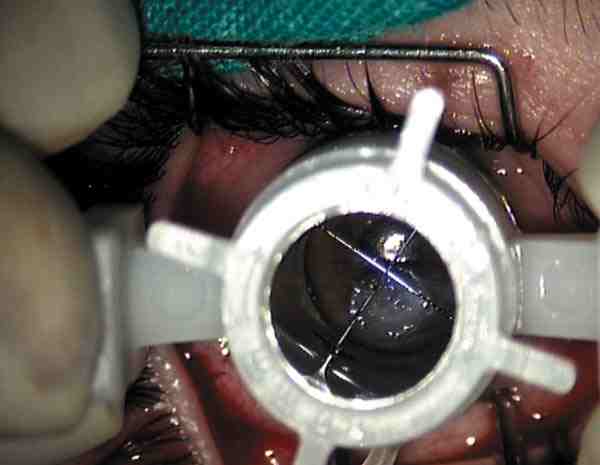
Trépanos y Punch-barr Selección de diámetros Trepano neumático
|
|
Se completarán los siguientes datos sobre la intervención:
1.- Anestesia: general - local
2.- Datos de la Córnea donante:
- Edad
- tamaño del injerto
- medio de conservación
- tiempo en el medio de consevación
- lateralidad: Dcha- Izda
- hallazgos biomicroscópicos
3.- Datos del Receptor
- edad
- patología corneal, grupo según pronóstico
- patología ocular asociada
- tamaño del botón del receptor
- lateralidad
4.- Técnica
- tipo de intervención: - simple - combinada - en afaquia - en pseudofaquia
- vitrectomía: si - no
- implante de LIO: si - no
- explante de LIO: si - no
- sutura:
- Complicaciones: -hemorragia, -incarceración del iris
- cicloplejia: si - no
- corticoide subconjuntival: si - no
- antibiótico subconjuntival: si – no
5.- Comentarios: Otros datos a resaltar
|
|
El objetivo principal de la medicación tras la cirugía será evitar la infección, disminuir la inflamación y comenzar un tratamiento encaminado a mantener la córnea transparente. Como hemos mencionado, el tratamiento comienza el mismo día de la intervención con antibióticos sistémicos: primafén 1 g. cada 12 horas, o gentamicina 80 mg. cada 12 horas en casos de alergia a cefalosporinas, Urbasón® de 40 mg. cada 12 horas, así como inmunosupresores y antiherpéticos en algunos casos.
Al día siguiente de la intervención se comienza el tratamiento tópico con:
- Prednisolona 1%, (Pred-forte® colirio) 5 veces al día la primera semana, posteriormente, hasta los 6 meses se mantiene 4 veces al día, hasta los 9 meses 3 veces y 2 veces hasta cumplir el año.
- Ciprofloxacino colirio 4 veces al día, mientras exista defecto epitelial.
- Midriáticos: Atropina colirio 1% cada 8 horas la primera semana.
|
|
Existen diferencias importantes en cuanto a la causa del fracaso del injerto según la zona del planeta donde nos encontremos. En la India, la causa más frecuente de fracaso en el injerto primario se debe a alteraciones en la superficie ocular (34%), seguido por la recurrencia de queratitis herpética (15%), descompensación endotelial (15%), rechazo inmunológico (13%), úlceras perforadas (7,5%), infecciones del injerto (7,5%) y aumento de la presión intraocular (7,5%).
En los paises desarrollados la principal causa de fracaso del injerto es el rechazo inmunológico, seguido del fallo endotelial y enfermedades de la superficie ocular.
Factores que influyen sobre el riesgo de rechazo
La córnea es un tejido inmunológicamente privilegiado al carecer de vascularización y de células de Langerhans, pero en algunas circunstancias se comporta como cualquier otro tejido susceptible de padecer un rechazo.
1.- Vasos en la córnea: Es el principal factor, se considera una córnea de alto riesgo aquella que presenta dos o más cuadrantes vascularizados. A mayor profundidad de los mismos, mayor riesgo.
2.- Número de injertos previos: cada nuevo transplante aumenta el riesgo.
3.- Patología corneal. Unas enfermedades conllevan mayor riesgo que otras, siendo la posibilidad de rechazo inmunológico lo que más va a condicionar el pronóstico (ver tabla).
4.- Edad del paciente. Mayor riesgo en menores de 40 años, aumentando en niños menores de 10.
5.- Diámetro del injerto. A mayor diámetro mayor posibilidad de contacto con células sanguíneas y por tanto con el sistema inmune.
6.- Tiempo de conservación previo del injerto en el medio de conservación. El mantenimiento en el medio 7 o más días puede reducir la frecuencia de rechazo, especialmente en córneas de alto riesgo.
7.- Cirugía previa, sinequias anteriores, glaucoma previo ó inflamación. El desarrollo de fracaso del injerto irreversible se ha asociado fuertemente a la existencia previa de sinequias anteriores o glaucoma.
8.- Tratamiento tópico antiglaucomatoso
9.- Levantamiento temprano de las suturas.
Clasificación de la patología corneal según pronóstico
|
Grupo |
Diagnóstico |
Morfología |
Pronóstico |
|
Grupo 1 |
Keratocono |
Adelgazamiento
corneal central avascular, cicatriz
o edema rodeado de tejido sano
|
Excelente, 90% o más |
|
|
Cicatriz central o paracentral
inactiva Distrofia granular
|
|
|
|
|
Distrofia central Fuchs' (estadios primeros) |
|
|
|
|
Autoinjertos |
|
|
|
Grupo 2 |
D. Fuchs avanzada |
Lesion que se extiende a la periferia
consuperficie adecuada Y
vascularización pequeña a moderada
|
Muy bueno, 80%–90% |
|
|
Edema corneal afáquico
o Pseudofaquico
|
|
|
|
|
keratitis h. simplex inactiva |
|
|
|
|
Sd. endothelial Iridocorneal |
|
|
|
|
keratitis intersticial |
|
|
|
|
Distrofia macular |
|
|
|
Grupo 3 |
keratitis bacteriana activa |
Extremos de grosor corneal,
perforaciones, descemetoceles
periféricos, enfermedad activa
|
Regular, 50%–80% |
|
|
keratitis activa herpes simplex |
|
|
|
|
Dystrofia hereditaria
congenita endothelial
|
|
|
|
|
keratitis activa fungica |
|
|
|
|
Causticación química moderada |
|
|
|
|
keratitis sicca moderada |
|
|
|
Grupo 4 |
Causticación química grave |
Sustitución fibrovascular severa,
isquemia conjuntival, atalamia
deficiencia stem cell limbales
|
Pobre 0–50% |
|
|
Quemaduras por radiación |
|
|
|
|
Pénfigo ocular cicatricial |
|
|
|
|
Sd. Stevens-Johnson |
|
|
|
|
|
|
|
|
|
Enf. neuroparalítica |
|
|
|
|
Glaucoma congénito |
|
|
|
|
Síndromes clivage |
|
|
|
|
deficiencia Limbal stem cell
Fracasos injertos previos |
|
El pronostico de cada grupo empeora por la presencia de presión intraocular elevada, inflamación intraocular y defectos conjuntivales y palpebrales.
PREVENCIÓN
-Sistema antígenos HLA. Existen estudios contradictorios, pero en córneas de alto riesgo parece disminuir la posibilidad de rechazo cuando se tiene en cuenta esta compatibilidad.
-Compatibilidad AB0. Debe tenerse en cuenta, pues la frecuencia de rechazo es menor.
1.- En pacientes con riesgo normal
- Los Corticoides tópicos son suficientes, prednisolona 1% 4-5 veces al día los primeros 6 meses, a continuación se va disminuyendo la dosis hasta el año, en que se puede suspender. Si ha existido vitrectomía asociada se prolonga el tratamiento 6 meses más.
2.- En pacientes con riesgo elevado
- Corticoides tòpicos: mismo tratamiento que en los pacientes con riesgo normal, personalizando la dosis. Algunos pacientes requieren tratamiento tópico durante toda la vida, especialmente aquellos que han sufrido varios rechazos.
- Aciclovir oral, 400mg cada 12 horas en los casos de infección herpética, desde el mismo día de la intervención.
- Inmunosupresores: El fármaco de elección en la actualidad es el micofenolato de mofetilo (MMF), que se puede usar sólo o en combinación con la Ciclosporina A.
CICLOSPORINA A (CsA): A dosis de 5-10 mg/kg/día, durante un año. Bloquea la producción de IL2, inhibiendo de esta forma la proliferación de linfocitos T citotóxicos. Sus principales efectos secundarios son la nefrotoxicidad, hipertensión arterial y el aumento de infecciones. Habitualmente se usa cuando existe intolerancia al MMF
TACROLIMUS: Tiene el mismo mecanismo de acción que la CsA, muy efectivo, pero difícil de manejar.
MICOFENOLATO MOFETILO (MMF): Altera la síntesis del ADN de los linfocitos T y B, siendo complementario a la CsA. La dosis usual es de un gramo cada 12 horas durante 2 años (concentración plasmática entre 120-150 ng/ml). Es bien tolerado, aunque un porcentaje significativo tiene efectos adversos digestivos, junto a un aumento de las infecciones. Es el fármaco de elección en muchos hospitales. Se ha empleado asociado a la CsA, pero parece igualmente eficaz en prevenir rechazos cuando se usa solo. También es eficaz en rescatar queratoplastias en fase aguda de rechazo, asociado a corticoides tópicos, intracorneales ó perioculares.
|
|
CLÍNICA DEL RECHAZO DE INJERTO CORNEAL
Un 30% de los transplantes sufrirán al menos un episodio. El tiempo medio que transcurre desde la intervención es de 8 meses.
Las tres formas clínicas de rechazo inmunológico del injerto son: rechazo epitelial, infiltrados subepiteliales, y rechazo endotelial.
El rechazo epitelial se caracteriza por una línea de rechazo, fina y blanca. Comienza en la periferia del injerto, avanzando centralmente con un patrón circunferencial, durante dias o semanas. Usualmente, el paciente está asintomático. Aunque no suele representar un peligro para la claridad del injerto, se asocia frecuentemente a otras formas más graves de rechazo. Se debe de considerar un signo de actividad inmunológica, y por tanto tratar con corticoides tópicos.
Los infiltrados subepiteliales son pequeñas opacidades que se pueden ver difusamente en el injerto. Son similares a las lesiones vistas en la queratoconjuntivitis epidémica. Los infiltrados mejoran con corticosteroides tópicos pero pueden dejar pequeñas cicatrices. Son un signo de reacción inmunológica.
Los signos de rechazo endotelial incluyen hiperemia circumlimbal, reacción en cámara anterior, precipitados queraticos en el injerto, una línea de rechazo endotelial (Khodadoust line (*), a menudo cerca de sinequias o áreas de neovascularización, progresando sobre la superficie endotelial), y edema en la córnea donante. Los síntomas más frecuntes son: pérdida de agudeza visual, enrojecimiento de más de 24 horas de evolución, dolor y fotofobia.
(*) Khodadoust line: 
TRATAMIENTO DEL RECHAZO
Los únicos fármacos de probada eficacia son los corticoides. La asociación con inmunosupresores mejora la supervivencia del injerto.
1.- Rechazo no endotelial:
- Prednisolona colirio al 1% (Pred-forte colirio) cada 3 horas durante una semana, posteriormente disminución progresiva a lo largo de 3-5 semanas.
2.- Rechazo endotelial:
Un tratamiento precoz y agresivo puede prevenir un fracaso en el transplante.
Se divide en dos grupos:
A.- Rechazo endotelial moderado sin edema en el injerto y con más de 6 meses desde la intervención.
Tratamiento solamente tópico: prednisolona sodium fosfato o acetato 1% cada hora durante el día, y pomada de dexametasona al acostarse.
B.- Rechazo endotelial severo con edema corneal o que ocurre en los primeros 6 meses tras la QP.
Recibe el mismo tratamiento tópico, pero además una inyección subconjunctival de dexametasona sodium phosphate, 12 mg a 24 mg, o una inyección subtenoniana de metilprednisolona, y se comienza con prednisona oral, 80 mg. Otra variedad de administración corticiodea es la intracorneana, debajo de la Bowman, en el área más inflamada del lecho receptor.
En rechazos muy graves también usamos 125-500 mg metilprednisolona intravenosa en el momento de la presentación, se puede repetir durante 3 días.
Se comienza con MMF 1 g cada 12 h. y se prolonga durante 2 años.
Tras 7 días de tratamiento:
1. Ha mejorado significativamente, con menos inflamacion, PQ, y edema: suspendemos a tratamiento oral con prednisona, pero continuamos medicación tópica .
intensiva, disminuyendo la frecuencia en 3 a 7 días.
2. No mejora el edema y existen pocos cambios en la reacción en la cámara anterior: Suspender prednisona oral, pues continuar no induce ningún beneficio terapéutico, la dosis tópica se disminuye. Puede ser necesario un nuevo transplante.
3. Mejoría parcial del edema, PQ, y reacción de cámara anterior: disminuimos la dosis de prednisona oral durante varias semanas mientras continuamos la medicación tópica intensiva. Puede ser útil repetir inyecciones subconjunctivales de corticosteroides, o bien intracorneales.
|
|
La exploración debe ir encaminada a detectar posibles complicaciones, que se pueden clasificar en:
Complicaciones posoperatorias tempranas:
- Desplazamiento anterior de la herida
- Sutura floja
- Hipotonía
- Cámara anterior estrecha
- Seidel
- Defecto epitelial persistente
- Edema corneal
- Injerto no transparente
- Incarceración del iris
- Hifema
- Bloqueo pupilar
- Endoftalmitis
Complicaciones posoperatorias tardías:
- Astigmatismo
- Rechazo del injerto:( -epitelial - infiltrados subepiteliales -endotelial)
- Descompensación endotelial
- Recurrencia de la enfermedad: Q. herpética, distrofia corneal
- Glaucoma
- Catarata
- Epitelización de la cámara anterior
- Regeneración defectuosa del epitelio.
Para tal fin se rellenarán los siguientes protocolos de seguimiento, según sea la primera revisión o sucesivas:
DOCUMENTO PROTOCOLARIO DE SEGUIMIENTO DE PACIENTES CON QUERATOPLASTIA
PRIMERA REVISIÓN
|
PACIENTE: FECHA: |
|
DIAGNÓSTICO PREOPERATORIO: EN OJO: |
|
GRUPO PRONOSTICO: |
|
AGUDEZA VISUAL PREOPERATORIA (CC): FECHA DE INTERVENCIÓN:
OD: OI: / /
|
|
TÉCNICA QUIRÚRGICA: |
|
1ª REVISIÓN
1.- ANAMNESIS
- Dolor:
- Enrojecimiento:
- Molestias:
2.- AGUDEZA VISUAL
OD: graduación: :
OI: graduación: :
3.- EXPLORACIÓN
A.- SUTURA:
- Desplazamiento anterior del injerto
- Q. Infecciosa en punto
- Puntos muy apretados – puntos flojos: localización
- neovascularización
B.- CONJUNTIVA:
C.- CORNEA
- Epitelio: -QPS
- Defecto epitelial, tamaño:
- Infiltrados subepiteliales
- Limbo:
- Edema del injerto
- Endotelio: -estrias Descemet
- PQ
D.- CÁMARA ANTERIOR
- Tyndall: - Hifema - Hipopion
E.- IRIS
- Pupila: bloqueo pupilar
- Captura de iris por la sutura
- Incarceración
- Sinequias anteriores periféricas, - posteriores
F .- CRISTALINO
- afaquia/pseudofaquia
- catarata
G.- T.O. - OD - OI
H.- PARPADOS:
I.- FONDO DE OJO:
|
|
|
REVISIONES SUCESIVAS
|
PACIENTE: FECHA: |
|
REVISIÓN nº TIEMPO desde la cirugía: |
|
1.- ANAMNESIS
- Perdida de agudeza visual, antigüedad:
- Dolor
- Enrojecimiento de más de 24 h.
- Molestias:
2.- AGUDEZA VISUAL
OD: graduación: :
OI: graduación: :
3.- EXPLORACIÓN
A.- SUTURA:
- Desplazamiento anterior del injerto
- Q. Infecciosa en punto
- Puntos muy apretados – puntos flojos: localización
- neovascularización
- suturolisis:
B.- CONJUNTIVA:
C.- CORNEA
- Epitelio:
- QPS
- Defecto epitelial
- Línea de rechazo
- Infiltrados subepiteliales
- Limbo:
- Edema del injerto:
- Inflamación estromal:
- Endotelio:
-Estrias Descemet
- PQ
- Linea de Khodadoust
D.- CÁMARA ANTERIOR
- Tyndall: - Hifema - Hipopion
E.- IRIS
- Pupila: bloqueo pupilar
- Captura de iris por la sutura
- Incarceración
- Sinequias anteriores periféricas, posteriores
F .- CRISTALINO
- afaquia/pseudofaquia
- catarata
G.- T.O. - OD: - OI:
H.- PARPADOS:
I.- FONDO DE OJO:
|
|
|
|
A partir de los 3 meses si existe un astigmatismo mayor de 4 D, se pueden quitar los del meridiano más curvo, los que ejercen una mayor tracción (ver signos topográficos o biomicroscópicos).
No quitar nunca dos puntos vecinos.
Retirar suturas flojas, pues son fuente de infección y vascularizan la córnea.
El resto se dejan años, hasta que se degradan.
|
|
1.-Kang PC, Klintworth GK, Kim T, Carlson AN, Adelman R, Stinnett S, Afshari NA
Trends in the indications for penetrating keratoplasty,
1980-2001.Cornea. 2005 Oct;24(7):801-3.
2.-Radhika Tandon, Jeewan S Titiyal Rasik B Vajpayee
Indications and outcome of repeat penetrating keratoplasty in India
BMC Ophthalmology 2005, 5:26)
3.-, Price MO, Thompson RW Jr, Price FW Jr
Risk factors for various causes of failure in initial corneal grafts.
Arch Ophthalmol. 2003 Aug;121:1087-92
4.- N Al-Yousuf, I Mavrikakis, E Mavrikakis and S M Daya
Penetrating keratoplasty: indications over a 10 year period
British Journal of Ophthalmology 2004;88:998-1001)
5.- Simon M, Fellner P, El-Shabrawi Y, Ardjomand N
Influence of donor storage time on corneal allograft survival.Ophthalmology.
2004 Aug;111:1534-8.
6.- Nguyen N X, Seitz B, Langenbucher A, Wenkel H, Cursiefen C.
Clinical aspects and treatment of immune reactions following penetrating normal-risk keratoplasty.
Klin Monatsbl Augenheilkd. 2004 Jun;221(6):467-72.
7.- Price MO, Thompson RW Jr, Price FW Jr
Risk factors for various causes of failure in initial corneal grafts.
Arch Ophthalmol. 2003 Aug;121:1087-92.
8.-Foulks GN, Sanfilippo F
Beneficial effects of histocompatibility in high-risk corneal transplantation.
Am J Ophthalmol 94:622, 1982.
9.- Tasman W, Jaeger EA
Duane´s Clinical Ophthalmology.
2005
10.- Barraquer J, Rutllan J
Surgery of the anterior segment of the eye.
1971
|
 ..
..











